Die Wechseljahre der Frau (= Klimakterium)
Frauen durchleben den Funktionsverlust des reproduktiven Systems in einem Zeitraum, in dem sie familiär, beruflich und gesellschaftlich gefordert werden und in dem alle sonstigen Organsysteme gesund und leistungsfähig sind. Die spezifische Alterung des reproduktiven Systems wird vor allem durch die Abnahme entwicklungsfähiger Eizellen im Ovar getriggert. Zum Zeitpunkt der Menopause ist die ovarielle Reserve aufgebraucht.1 Die Menopause als letzte natürliche Menstruationsblutung wird erst im Nachhinein bestimmt, nachdem ihr eine 12-monatige Phase einer kompletten Amenorrhö folgte, was jedoch nur für Frauen ohne exogene Beeinflussung durch Hormone oder ähnliches gilt.2
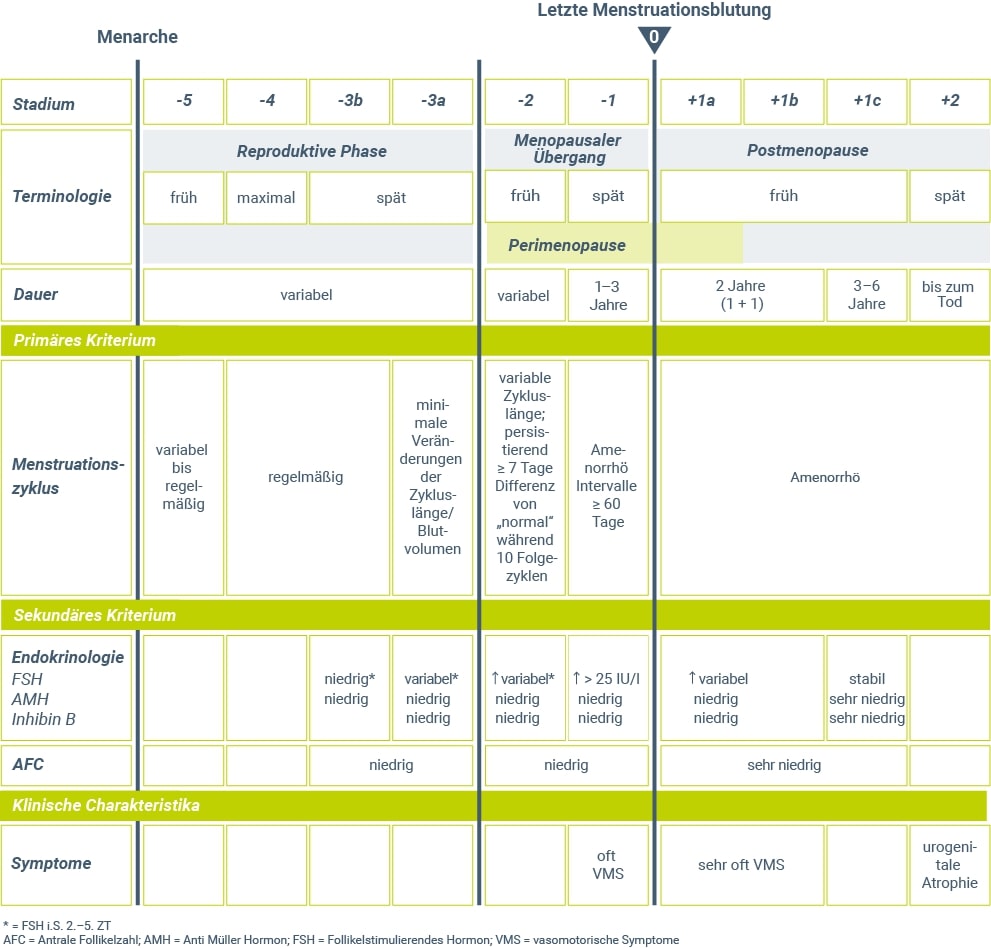
Die Wechseljahre können in verschiedene Phasen eingeteilt werden
2001 wurde in den USA anlässlich des Stages of Reproductive Aging Workshop (STRAW) ein Staging-System der reproduktiven Alterung entworfen3, das 10 Jahre später in dem „2011 STRAW + 10“-Workshop überarbeitet wurde4. Von insgesamt sieben Stufen betreffen drei die reproduktive Phase (früh, optimal und spät), zwei den menopausalen Übergang (früh, spät) und zwei die postmenopausale Phase (früh, spät) (Abb. 1). Dabei wird in der Aktualisierung des Staging-Systems die späte reproduktive Phase noch in zwei Abschnitte aufgeteilt, die sich durch Unterschiede in den Hormonkonzentrationen und beginnende Zyklusveränderungen auszeichnen. Auch die frühe Postmenopause wird aufgrund der Veränderungen in den FSH- und Estradiol-Konzentrationen in diesem Zeitraum in drei weitere Phasen unterteilt (Abb. 1)4.
Hauptkriterium für die Einteilung stellen die Veränderungen des Menstruationszyklus dar. Endokrine Parameter (FSH, Inhibin B, AMH [= Anti-Müller-Hormon]) sowie die Anzahl an Antralfollikel können als unterstützende Kriterien genutzt werden. Die letzte Menstruationsblutung wird als Referenzpunkt 0 für die verschiedenen Stadien gesehen4.
Abbildung 1: Stufen des physiologischen reproduktiven Alterns von Frauen (modifiziert nach STRAW+104).
Zeitpunkt der letzten vom Ovar gesteuerten Menstruation. Die Festlegung erfolgt retrospektiv nach 12 aufeinander folgenden Monaten mit Blutungsfreiheit (Amenorrhö). Die letzte vom Ovar gesteuerte reguläre uterine Blutung tritt zwischen dem 45. und 55. Lebensjahr ein, im Mittel etwa im 52. Lebensjahr5.
Als prämature Menopause (prämature Ovarialinsuffizienz, vorzeitiges Ovarialversagen) wird ein Sistieren oder ein sehr seltenes Auftreten der Menstruation im Alter unter 40 Jahren und in Kombination mit erhöhten FSH-Werten definiert6. Diese kann natürlich oder als Folge einer chemischen oder chirurgischen Behandlung auftreten.
In der Rekrutierungsphase der US-amerikanischen SWAN-Studie (Study of Women’s Health Across the Nation), in der 11.652 US-amerikanische Frauen im Alter zwischen 40 und 55 Jahren ohne bekannte medizinische Ursache für ein vorzeitiges Sistieren der Menstruation interviewt wurden, war bei 1,1 % eine prämature Menopause (< 40 Jahre) und bei weiteren 3,1 % eine frühzeitige Menopause zwischen 40 und 45 Jahren festzustellen7. Häufiger ist mit einer chirurgisch induzierten vorzeitigen Menopause zu rechnen: Knapp 2.000 (16 %) von 12.425 befragten Frauen der SWAN-Studie gaben eine Menopause im Wesentlichen infolge einer Hysterektomie an, zum Teil in Verbindung mit einer Ovarektomie, wobei die Häufigkeit zwischen verschiedenen ethnischen Gruppen variierte8.
Der Begriff wird sehr unterschiedlich verwendet, v. a. im deutschen Sprachgebrauch. In der Regel stellt die Prämenopause die reproduktive Phase von der Menarche bis zum Beginn des menopausalen Übergangs dar. Auch der Einschluss des menopausalen Übergangs, d. h. die gesamte Phase bis zur letzten Menstruationsblutung, ist gängig. Seltener wird damit der Zeitraum direkt vor der Menopause betitelt.
Dieser Zeitraum beginnt mit dem menopausalen Übergang, der – gekennzeichnet durch irreguläre Zyklen – auf die Menopause hinführt, und dauert bis ein Jahr nach der Menopause (dem Auftreten der letzten regulären Blutung)9.
Der menopausale Übergang und damit auch der Beginn der Perimenopause wird durch Veränderungen der Zykluslänge um 7 und mehr Tage sowie einen erhöhten, aber variablen FSH-Spiegel angezeigt3,4. In der subjektiven Wahrnehmung sind irreguläre und insgesamt seltenere, aber stärkere Blutungen das überwiegende Blutungsmuster im menopausalen Übergang10.
Der späte menopausale Übergang ist durch Phasen der Amenorrhö gekennzeichnet. Nach neueren Ergebnissen umfangreicher Längsschnittuntersuchungen mit Verwendung von Menstruationskalendern reicht ein blutungsfreies Intervall von 60 und mehr Tagen aus, um den Beginn der späten Perimenopause anzuzeigen11. Mit der Menopause ist im Mittel 1–3 Jahre nach Eintritt in die späte Perimenopause zu rechnen4.
Zeitraum beginnend 12 Monate nach der Menopause. Die Postmenopause bezeichnet den Zeitraum ab der Menopause und wird unterteilt in eine frühe und eine späte Phase.
Die frühe Postmenopause wird wiederum in drei Phasen aufgeteilt, davon umfasst der erste Zeitraum das eine Jahr der Amenorrhö, welches retrospektiv den Zeitpunkt der Menopause definiert. Dieser Zeitraum endet gemeinsam mit der Perimenopause. Der zweite Abschnitt der frühen Postmenopause umfasst ebenfalls ungefähr ein Jahr und beinhaltet die letzten starken Veränderungen der FSH- und Estradiol-Spiegel, die sich zum Ende dieses Zeitraums stabilisieren. Wechseljahresbeschwerden, insbesondere vasomotorische Symptome, sind insbesondere in dieser Phase zu beobachten. Der letzte Bereich der frühen Postmenopause ist durch stabile FSH- (hohe Spiegel) und Estradiol-Konzentrationen (niedrige Spiegel) gekennzeichnet und dauert ungefähr 3–6 Jahre4.
Die späte Postmenopause ist durch das vermehrte Auftreten somatischer Beschwerden gekennzeichnet, wie Scheidentrockenheit und urogenitale Atrophie. Die endokrinen Funktionen des Reproduktionssystems sind in dieser Phase stark eingeschränkt4.
Eintritt der Menopause durch bilaterale Ovarektomie (mit oder ohne Hysterektomie) oder Ausschaltung der Ovarialfunktion durch Chemotherapie oder Bestrahlung (Radiatio).
Hormonelle Veränderungen während der Wechseljahre
FSH (Follikelstimulierendes Hormon)
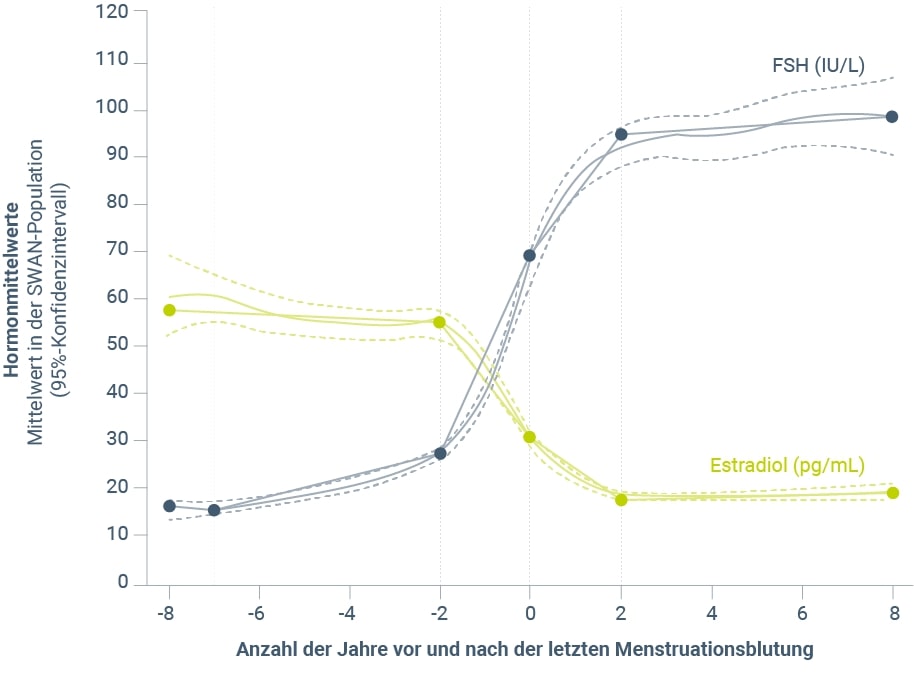
Ergebnisse der SWAN-Studie spiegeln die Veränderungen der mittleren FSH-Werte in Abhängigkeit von der letzten Menstruationsblutung sehr gut wider (Abb. 2)12. Bereits in der späten reproduktiven Phase, wenn erstmals geringfügige Änderungen des Menstruationszyklus zu beobachten sind (STRAW-Stadium -3b), können erhöhte FSH-Werte in der frühen Follikelphase beobachtet werden. Die Werte sind allerdings noch sehr variabel4.
Nach Eintritt in die frühe Perimenopause ist FSH gleichmäßiger erhöht, untersteht aber immer noch Fluktuationen. Mit zunehmenden unregelmäßigen bzw. ausbleibenden Zyklen in der späten Perimenopause wurde auch eine stärkere Zunahme des FSH-Wertes dokumentiert. Auf Basis von populationsbezogenen Daten und verfügbarer internationaler Diagnostikstandards wurde ein quantitativer Wert für die Definition des späten menopausalen Übergangs definiert. So gilt ein Wert von ≥ 25 IU/l bei einer Blutabnahme unabhängig vom Zyklustag als Charakteristikum für dieses Stadium. In der frühen Postmenopause kommt es noch zu einem weiteren leichten FSH-Anstieg, bis die Werte dann nach ca. 2 Jahren konstant bleiben4.
Abbildung 2: Veränderungen der Mittelwerte von FSH und Estradiol (E2) in den Jahren vor und nach Eintritt der Menopause (modifiziert nach Randolph et al. 201112).
Estradiol
In einer bevölkerungsbasierten Langzeituntersuchung13 wurde gezeigt, dass die mittleren Estradiol-Serumkonzentrationen während der frühen Perimenopause stabil blieben und erst in der späten Perimenopause stark abfielen (Abb. 2). Obwohl bereits in der frühen Perimenopause andere Hormone wie FSH13, LH, Progesteron, Inhibin B oder Anti-Müller-Hormon den ovariellen Funktionsverlust anzeigen13,14,15, gilt dies offenbar nicht für das in der frühen Follikelphase bestimmte Estradiol. Zwei Jahre vor der Menopause wurden in der frühen Follikelphase mittlere Estradiol-Konzentrationen von 64,5 pg/ml bestimmt, die in den darauffolgenden 4 Jahren auf mittlere Werte von 21 pg/ml sanken13.
Auch in der SWAN-Studie wurde ein früherer (6 Jahre vor der letzten Menstruationsblutung) Anstieg der FSH-Serumwerte bestimmt, während ein deutlicher und starker Abfall der Estradiol-Serumwerte erst etwa 2 Jahre vor Eintritt der Menopause auffiel12. Stabil wurden beide Hormonwerte ca. 2 Jahre nach der letzten Menstruationsblutung.
Progesteron
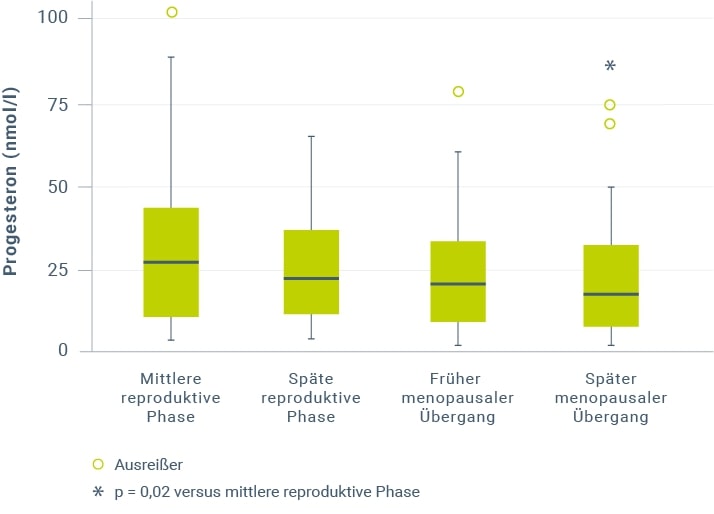
Im menopausalen Übergang nimmt die Anzahl anovulatorischer Zyklen zu, so dass die Progesteron-Sekretion in der Lutealphase häufig ausbleibt. Im Durchschnitt betrachtet führt das zu einer verringerten Progesteron-Produktion, verbunden mit niedrigeren Progesteron-Spiegeln. Nach Ergebnissen der SWAN-Studie kommt es auch über die STRAW-Stadien hinweg zu einem Rückgang der Produktion, der eine Signifikanz im späten menopausalen Übergang erzielt (Abb. 3).
Abbildung 3: Mittlere Progesteronspiegel in der Lutealphase bei verschiedenen reproduktiven Phasen in der SWAN-Studie (Darstellung als Boxplots mit Fehlerbalken und Ausreißern) (modifiziert nach Hale et al. 200716).
-
Santoro, N. (2016, Apr). Perimenopause: From Research to Practice. J Womens Health (Larchmt), 25(4), pp. 332-9.
-
Kenemans, P. (1999). Menopause, HRT and menopausal symptoms. J Epidemiol Biostat, 4, pp. 141-6; discussion 146-53.
-
Soules, M., et al. (2001). Stages of Reproductive Aging Workshop (STRAW). J Womens Health Gend Based Med, 10(9), pp. 843-8.
-
Harlow, SD., et al. (2012). STRAW + 10 Collaborative Group. Executive summary of the Stages of Reproductive Aging Workshop + 10: addressing the unfinished agenda of staging reproductive aging. J Clin Endocrinol Metab. 97, pp. 1159-68.
-
Furness, S., Roberts, H., Marjoribanks, J., & Lethaby, A. (2012, Aug). Hormone therapy in postmenopausal women and risk of endometrial hyperplasia. Cochrane Database Syst Rev(8), p. CD000402.
-
Sullivan, S., Sarrel, P., & Nelson, L. (2016, Dec). Hormone replacement therapy in young women with primary ovarian insufficiency and early menopause. Fertil Steril, 106(7), pp. 1588-99.
-
Luborsky, J., Meyer, P., Sowers, M., Gold, E., & Santoro, N. (Jan 2003). Premature menopause in a multi-ethnic population study of the menopause transition. Hum Reprod, 18(1), S. 199-206.
-
Gold, E., et al. (2000). Relation of demographic and lifestyle factors to symptoms in a multi-racial/ethnic population of women 40-55 years of age. Am J Epidemiol, 152(5), pp. 463-73.
-
National Institute for Health and Care Excellence (NICE). (2015, Nov). NICE Guideline. Menopause: Diagnose and Management.
-
Mackey, S. (2009, Oct). Menstrual change during the menopause transition: do women find it problematic? Maturitas. Maturitas, 64(2), pp. 114-8.
-
Harlow, S., et al. (2006). Evaluation of four proposed bleeding criteria for the onset of late menopausal transition. J Clin Endocrinol Metab, 91(9), pp. 3432-8.
-
Randolph, J. J., et al. (2011, Mar). Change in follicle-stimulating hormone and estradiol across the menopausal transition: effect of age at the final menstrual period. J Clin Endocrinol Metab, 96(3), pp. 746-54.
-
Sowers, M., et al. (2008, Oct). Estradiol rates of change in relation to the final menstrual period in a population-based cohort of women. J Clin Endocrinol Metab, 93(10), pp. 3847-52.
-
Miro, F., Parker, S., Aspinall, L., Coley, J., Perry, P., Ellis, J., & study, F. (2004, Oct). Origins and consequences of the elongation of the human menstrual cycle during the menopausal transition: the FREEDOM Study. J Clin Endocrinol Metab, 89(10), pp. 4910-5.
-
Santoro, N., et al. (2008, May). Factors related to declining luteal function in women during the menopausal transition. J Clin Endocrinol Metab, 93(5), pp. 1711-21.
-
Hale, G., et al. (2007, Aug). Endocrine features of menstrual cycles in middle and late reproductive age and the menopausal transition classified according to the Staging of Reproductive Aging Workshop (STRAW) staging system. J Clin Endocrinol Metab, 92, pp. 3060-7.